Oleh : Inggriane P. Dewi
Tanggal
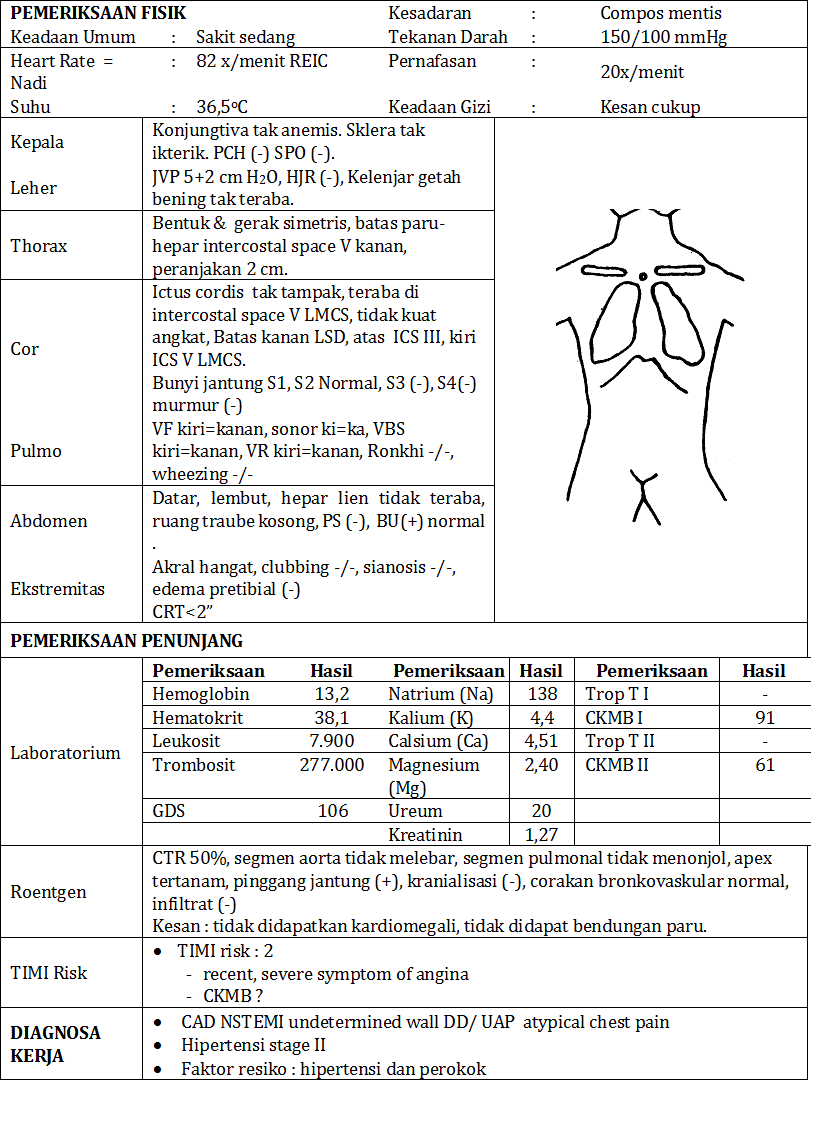
17 Maret 2011, Seora
ng pasien Tn D usia 41 tahun datang ke UGD RSHS pukul 12.00 WIB dengan keluhan rasa tidak nyaman di dada kiri.
ng pasien Tn D usia 41 tahun datang ke UGD RSHS pukul 12.00 WIB dengan keluhan rasa tidak nyaman di dada kiri.
Hasil
anamnesa didapatkan :
Penderita mengeluh rasa tidak nyaman di dada kiri
sejak ± 11 jam SMRS., hilang timbul, selama ±30 menit, hilang dengan istirahat.
Tidak ada keringat dingin atau pun perasaan seperti ditekan, tidak ada
mual-muntah atau nyeri ulu hati. Tidak ada penjalaran rasa nyeri ke punggung,
lengan maupun leher, Penderita masih bisa bermain voli dan badminton diantara
rasa tidak nyaman di dada. Tidak ada sesak nafas, panas badan atau dada
berdebar.
Keluhan serupa juga dirasakan 2 minggu SMRS,
berobat ke RS di Purwakarta dikatakan ada penyakit jantung, dan mendapat terapi
tromboaspilet, clopidogrel, ranitidin, dan fasorbid. Kemudian pasien
berinisiatif sendiri memeriksakan diri ke RS Harapan Kita dan dikatakan tidak
ada penyakit jantung. Penderita kemudian dikonsulkan ke bagian psikiatri dan
mendapat obat Alprazolam.
Riwayat
darah tinggi diketahui 2 tahun yang lalu, TD tertinggi 190/… pasien minum obat
noperten, amlodipin, tromboaspilet,
fasorbid, tapi tidak minum obat teratur. Riwayat kencing manis tidak ada,
Riwayat kolesterol tinggi tidak ada. Didapatkan riwayat merokok sejak muda
sudah berhenti 4 tahun ini. Tidak ada riwayat sakit jantung pada keluarga.
EKG 1
(12.42 WIB)
Irama sinus, axis Normal, QRS rate 78 x/mnt, gel
P 0,03”, 0,1 mv , PR interval 0,14’’ QRS duration 0.08”, ST segmen
isoelektrik. Q pathologis (+) di lead
III, T inverted (-)
PEMBAHASAN
Oklusi
total yang terjadi lebih dari 4–6 jam pada arteri koroner akan menyebabkan
nekrosis miokard yang irreversibel, dengan gambaran Q-MCI Namun, dengan terapi
reperfusi yang cepat dan adekuat dapat menurunkan morbiditas dan mortalitas .(Harrisons, 2000; Raymond J. Gibbons
& Valentin Fuster, april 6, 2006)
Dalam
menangani SKA dapat dibagi menjadi:
1.
Fase
sebelum masuk rumah sakit (prehospital stage), yang kemungkinan tanpa
komplikasi atau sudah ada komplikasi, harus diperhatikan dengan seksama.
2.
Fase
masuk rumah sakit (hospital stage) yang dimulai di Instalasi Gawat Darurat
(IGD) dengan tujuan terapi untuk: pencegahan terjadinya IMA, pembatasan luasnya
infark, dan pemeliharaan fungsi jantung (miokard). 1,5,6
Kemudian dilanjutkan perawatan di ruang intensif kardiovaskular (RIK), dengan lebih lanjut memperhatikan sasaran terapi berupa: (1) pencapaian secara komplit dan cepat reperfusi aliran darah daerah infark; dan (2) menurunkan risiko berulannya IMA dengan berbagai terapi medikamentosa. (Raymond J. Gibbons & Valentin Fuster, april 6, 2006). Sebelum menindaklanjuti pengobatan SKA, Braunwald membagi klasifikasi APTS menjadi :
Kemudian dilanjutkan perawatan di ruang intensif kardiovaskular (RIK), dengan lebih lanjut memperhatikan sasaran terapi berupa: (1) pencapaian secara komplit dan cepat reperfusi aliran darah daerah infark; dan (2) menurunkan risiko berulannya IMA dengan berbagai terapi medikamentosa. (Raymond J. Gibbons & Valentin Fuster, april 6, 2006). Sebelum menindaklanjuti pengobatan SKA, Braunwald membagi klasifikasi APTS menjadi :
1.
Berat – ringannya SKA
a. Kelas I: Serangan baru, yaitu kurang dari
2 bulan progresif, berat, dengan nyeri pada waktu istirahat, atau aktivitas sangat
ringan, terjadi >2 x/hari
b. Kelas II: Sub-akut, yakni sakit dada
antara 48 jam sampai dengan 1 bulan pada waktu istirahat.
c. Kelas III: Akut, yakni kurang dari 48
jam.
2.
Klinis
a. Klas A: Sekunder, dicetuskan oleh hal-hal
di luar koroner, seperti anemia, infeksi, demam, hipotensi, takiaritmi,
tirotoksikosis, dan hipoksia karena gagal napas.
b. Kelas B: Primer.
c. Klas C: Setelah infark (dalam 2 minggu
IMA).
3.
Intensitas
terapi
a. Belum pernah diobati.
b. Dengan anti angina (penghambat beta
adrenergik, nitrat, dan antagonis kalsium )
c. Antiangina dan nitrogliserin intravena.
Tahap Awal dan Cepat Pengobatan Pasien SKA
1.
Oksigenasi
Langkah ini segera dilakukan karena dapat membatasi kekurangan oksigen pada miokard yang mengalami cedera serta menurunkan beratnya ST-elevasi. Ini dilakukan sampai dengan pasien stabil dengan level oksigen 2–3 liter/menit secara kanul hidung. (Raymond J. Gibbons & Valentin Fuster, april 6, 2006)
Langkah ini segera dilakukan karena dapat membatasi kekurangan oksigen pada miokard yang mengalami cedera serta menurunkan beratnya ST-elevasi. Ini dilakukan sampai dengan pasien stabil dengan level oksigen 2–3 liter/menit secara kanul hidung. (Raymond J. Gibbons & Valentin Fuster, april 6, 2006)
2.
Nitrogliserin
(NTG)
Digunakan pada pasien yang tidak
hipotensi. Mula-mula secara sublingual (SL) (0,3 – 0,6 mg ), atau aerosol
spray. Jika sakit dada tetap ada setelah 3x NTG setiap 5 menit dilanjutkan
dengan drip intravena 5–10 ug/menit (jangan lebih 200 ug/menit ) dan tekanan
darah sistolik jangan kurang dari 100 mmHg. Manfaatnya ialah memperbaiki
pengiriman oksigen ke miokard; menurunkan kebutuhan oksigen di miokard;
menurunkan beban awal (preload) sehingga mengubah tegangan dinding ventrikel;
dilatasi arteri koroner besar dan memperbaiki aliran kolateral; serta menghambat
agregasi platelet (masih menjadi pertanyaan).
3.
Morphine
atau Diazepam
Obat ini bermanfaat untuk mengurangi
kecemasan dan kegelisahan; mengurangi rasa sakit akibat iskemia; meningkatkan
venous capacitance; menurunkan tahanan pembuluh sistemik; serta nadi menurun
dan tekanan darah juga menurun, sehingga preload dan after load menurun, beban
miokard berkurang, pasien tenang tidak kesakitan. Dosis 2 – 4 mg intravena
sambil memperhatikan efek samping mual, bradikardi, dan depresi pernapasan
4.
Aspirin
Harus diberikan kepada semua pasien SKA jika tidak ada kontraindikasi (ulkus gaster, asma bronkial) . Efeknya ialah menghambat siklooksigenase –1 dalam platelet dan mencegah pembentukan tromboksan-A2. Kedua hal tersebut menyebabkan agregasi platelet dan konstriksi arterial .
Penelitian ISIS-2 (International Study of Infarct Survival) menyatakan bahwa Aspirin menurunkan mortalitas sebanyak 19%, sedangkan “The Antiplatelet Trialists Colaboration” melaporkan adanya penurunan kejadian vaskular IMA risiko tinggi dari 14% menjadi 10% dan nonfatal IMA sebesar 30% 1,5,6
Dosis yang dianjurkan ialah 160–325 mg perhari, dan absorpsinya lebih baik “chewable” dari pada tablet, terutama pada stadium awal. Aspirin suppositoria (325 mg) dapat diberikan pada pasien yang mual atau muntah. Aspirin boleh diberikan bersama atau setelah pemberian GPIIb/IIIa-I atau UFH (unfractioned heparin). Ternyata efektif dalam menurunkan kematian, infark miokard, dan berulangnya angina pectoris.
Harus diberikan kepada semua pasien SKA jika tidak ada kontraindikasi (ulkus gaster, asma bronkial) . Efeknya ialah menghambat siklooksigenase –1 dalam platelet dan mencegah pembentukan tromboksan-A2. Kedua hal tersebut menyebabkan agregasi platelet dan konstriksi arterial .
Penelitian ISIS-2 (International Study of Infarct Survival) menyatakan bahwa Aspirin menurunkan mortalitas sebanyak 19%, sedangkan “The Antiplatelet Trialists Colaboration” melaporkan adanya penurunan kejadian vaskular IMA risiko tinggi dari 14% menjadi 10% dan nonfatal IMA sebesar 30% 1,5,6
Dosis yang dianjurkan ialah 160–325 mg perhari, dan absorpsinya lebih baik “chewable” dari pada tablet, terutama pada stadium awal. Aspirin suppositoria (325 mg) dapat diberikan pada pasien yang mual atau muntah. Aspirin boleh diberikan bersama atau setelah pemberian GPIIb/IIIa-I atau UFH (unfractioned heparin). Ternyata efektif dalam menurunkan kematian, infark miokard, dan berulangnya angina pectoris.
5.
Antitrombolitik
lain: Clopidogrel , Ticlopidine Derivat tinopiridin ini menghambat agregasi
platelet, memperpanjang waktu perdarahan, dan menurunkan viskositas darah
dengan cara menghambat aksi ADP (adenosine diphosphate) pada reseptor
platelet., sehingga menurunkan kejadian iskemi. Ticlopidin bermakna dalam
menurunkan 46% kematian vaskular dan nonfatal infark miokard. Dapat dikombinasi
dengan Aspirin untuk prevensi trombosis dan iskemia berulang pada pasien yang
telah mengalami implantasi stent koroner. Pada pemasangan stent koroner dapat
memicu terjadinya trombosis, tetapi dapat dicegah dengan pemberian Aspirin
dosis rendah (100 mg/hari) bersama Ticlopidine 2x 250 mg/hari. Colombo dkk.
memperoleh hasil yang baik dengan menurunnya risiko trombosis tersebut dari
4,5% menjadi 1,3%, dan menurunnya komplikasi perdarahan dari 10–16% menjadi
0,2–5,5%21. Namun, perlu diamati efek samping netropenia dan trombositopenia
(meskipun jarang) sampai dengan dapat terjadi purpura trombotik trombositopenia
sehingga perlu evaluasi hitung sel darah lengkap pada minggu II – III.
Clopidogrel sama efektifnya dengan
Ticlopidine bila dikombinasi dengan Aspirin, namun tidak ada korelasi dengan
netropenia dan lebih rendah komplikasi gastrointestinalnya bila dibanding
Aspirin, meskipun tidak terlepas dari adanya risiko perdarahan. Didapatkan
setiap 1.000 pasien SKA yang diberikan Clopidogrel, 6 orang membutuhkan
tranfusi darah. Clopidogrel 1 x 75 mg/hari peroral, cepat diabsorbsi dan mulai
beraksi sebagai antiplatelet agregasi dalam 2 jam setelah pemberian obat dan
40–60% inhibisi dicapai dalam 3–7 hari .
Penelitian CAPRIE (Clopidogrel vs ASA in Patients at Risk of Ischemic Events ) menyimpulkan bahwa Clopidogrel secara bermakna lebih efektif daripada ASA untuk pencegahan kejadian iskemi pembuluh darah (IMA, stroke) pada aterosklerosis (Product Monograph New Plavix).
Penelitian CAPRIE (Clopidogrel vs ASA in Patients at Risk of Ischemic Events ) menyimpulkan bahwa Clopidogrel secara bermakna lebih efektif daripada ASA untuk pencegahan kejadian iskemi pembuluh darah (IMA, stroke) pada aterosklerosis (Product Monograph New Plavix).
Penanganan SKA Lebih Lanjut
1.
Heparin
Obat ini sudah mulai ditinggalkan karena ada preparat-preparat baru yang lebih aman (tanpa efek samping trombositopenia) dan lebih mudah pemantauannya (tanpa aPTT). Heparin mempunyai efek menghambat tidak langsung pada pembentukan trombin, namun dapat merangsang aktivasi platelet. Dosis UFH yang dianjurkan terakhir (1999) ialah 60 ug/kg bolus, dilanjutkan dengan infus 12 ug/kg/jam maksimum bolus , yaitu 4.000 ug/kg, dan infus 1.000 ug/jam untuk pasien dengan berat badan < 70 kg 1,5,6
Obat ini sudah mulai ditinggalkan karena ada preparat-preparat baru yang lebih aman (tanpa efek samping trombositopenia) dan lebih mudah pemantauannya (tanpa aPTT). Heparin mempunyai efek menghambat tidak langsung pada pembentukan trombin, namun dapat merangsang aktivasi platelet. Dosis UFH yang dianjurkan terakhir (1999) ialah 60 ug/kg bolus, dilanjutkan dengan infus 12 ug/kg/jam maksimum bolus , yaitu 4.000 ug/kg, dan infus 1.000 ug/jam untuk pasien dengan berat badan < 70 kg 1,5,6
2.
Low
Molecular Heparin Weight Heparin ( LMWH). Diberikan pada APTS atau NSTEMI
dengan risiko tinggi. LMWH mempunyai kelebihan dibanding dengan UFH, yaitu
mempunyai waktu paruh lebih lama; high bioavailability; dose – independent
clearance; mempunyai tahanan yang tinggi untuk menghambat aktivasi platelet;
tidak mengaktivasi platelet; menurunkan faktor von Willebrand; kejadian
trombositopenia sangat rendah; tidak perlu pemantauan aPTT ; rasio antifaktor
Xa / IIa lebih tinggi; lebih banyak menghambat alur faktor jaringan; dan lebih
besar efek hambatan dalam pembentukan trombi dan aktivitasnya. (Nawawi et al., 2006; Raymond J. Gibbons
& Valentin Fuster, april 6, 2006). Termasuk dalam preparat ini ialah
Dalteparin, Enoxaparin, dan Fraxi-parin. Dosis Fraxiparin untuk APTS dan NQMCI:
86 iu antiXa/kg intravena bersama Aspirin (maksimum 325 mg) kemudian 85 iu
antiXa/kg subkutan selama 6 hari : 2 x tiap 12 jam (Technical Brochure of
Fraxiparin . Sanofi – Synthelabo).
3.
Warfarin
Antikoagulan peroral dapat diberikan dengan pemikiran bahwa pengobatan jangka panjang dapat memperoleh efek antikoagulan secara dini. Tak ada perbedaan antara pemberian Warfarin plus Aspirin dengan Aspirin saja (CHAMP Study, CARS Trial) sehingga tak dianjurkan pemberian kombinasi Warfarin dengan Asparin 1,5,6
Antikoagulan peroral dapat diberikan dengan pemikiran bahwa pengobatan jangka panjang dapat memperoleh efek antikoagulan secara dini. Tak ada perbedaan antara pemberian Warfarin plus Aspirin dengan Aspirin saja (CHAMP Study, CARS Trial) sehingga tak dianjurkan pemberian kombinasi Warfarin dengan Asparin 1,5,6
4.
Glycoprotein
IIb/IIIa Inhibitor (GPIIb/IIIa-I) Obat ini perlu diberikan pada NSTEMI SKA
dengan risiko tinggi, terutama hubungannya dengan intervensi koroner perkutan
(IKP). Pada STEMI , bila diberikan bersama trombolitik akan meningkatkan efek
reperfusi (studi GUSTO V dan ASSENT-3). GUSTO V membandingkan Reteplase dengan
Reteplase dan Abciximab (GPIIb/IIIa-I) pada IMA, sedangkan ASSENT–3
membandingkan antara Tenecteplase kombinasi dengan Enoxaparin atau Abciximab
dengan Tenecteplase kombinasi UFH pada IMA , yang ternyata tak ada perbedaan
pada mortalitas.
Efek GPIIb/IIIa-I ialah menghambat
agregasi platelet tersebut dan cukup kuat terhadap semua tipe stimulan seperti
trombin, ADP, kolagen, dan serotonin 17. Ada 3 perparat, yaitu Abciximab,
Tirofiban, dan Eptifibatide yang diberikan secara intravena. Ada juga secara
peroral, yakni Orbofiban, Sibrafiban, dan Ximilofiban. GPIIb/IIIa-I secara
intravena jelas menurunkan kejadian koroner dengan segera, namun pemberian
peroral jangka lama tidak menguntungkan, bahkan dapat meningkatkan mortalitas.
Secara invitro, obat ini lebih kuat
daripada Aspirin 3,22 dan dapat digunakan untuk mengurangi akibat disrupsi plak
pada tindakan IKP1,25,26. Banyak penelitian besar telah dilakukan, baik
GPIIb/IIIa-I sendiri maupun kombinasi dengan Aspirin, Heparin, maupun pada saat
tindakan angioplasti dengan hasil cukup baik. Namun, tetap perlu diamati
komplikasi perdarahannya dengan menghitung jumlah platelet (trombositopenia)
meskipun ditemukan tidak serius. Disebut trombositopenia berat bila jumlah
platelet < 50.000 ml 1,5,6,7
Dasgupta dkk. (2000) meneliti efek trombositopenia yang terjadi pada Abciximab tetapi tidak terjadi pada Eptifibatide atau Tirofiban dengan sebab yang belum jelas. Diduga karena Abciximab menyebabkan respons antibodi yang merangsang kombinasi platelet meningkat dan menyokong terjadinya trombositopenia. Penelitian TARGET menunjukkan superioritas Abciximab dibanding Agrastat dan tidak ada perbedaan antara intergillin dengan derivat yang lain. Penelitian ESPRIT memprogram untuk persiapan IKP, ternyata hanya nenguntungkan pada grup APTS 1,5,6,7
Dasgupta dkk. (2000) meneliti efek trombositopenia yang terjadi pada Abciximab tetapi tidak terjadi pada Eptifibatide atau Tirofiban dengan sebab yang belum jelas. Diduga karena Abciximab menyebabkan respons antibodi yang merangsang kombinasi platelet meningkat dan menyokong terjadinya trombositopenia. Penelitian TARGET menunjukkan superioritas Abciximab dibanding Agrastat dan tidak ada perbedaan antara intergillin dengan derivat yang lain. Penelitian ESPRIT memprogram untuk persiapan IKP, ternyata hanya nenguntungkan pada grup APTS 1,5,6,7
5.
Direct
Trombin Inhibitors. Hirudin, yaitu suatu antikoagulan yang berisi 65 asam amino
polipeptida yang mengikat langsung trombin. GUSTO IIb telah mencoba terapi
terhadap 12.142 pasien APTS/NSTEMI dan STEMI, namun tidak menunjukan perbedaan
yang bermakna terhadap mortalitas (Kyuhyun Wang, Richard W. Asinger, &
Henry J.L. Marriott, 2003)
6.
Trombolitik
Dengan trombolitik pada STEMI dan left bundle branch block (LBBB) baru, dapat menurunkan mortalitas dalam waktu pendek sebesar 18% 29, namun tidak menguntungkan bagi kasus APTS dan NSTEMI 3. Walaupun tissue plasminogen activator (t-PA) kombinasi dengan Aspirin dan dosis penuh UFH adalah superior dari Streptokinase, hanya 54% pasien mencapai aliran normal pada daerah infark selama 90 menit 30,31,32,33. Trombolitik terbaru yang diharapkan dapat memperbaiki patensi arteri koroner dan mortalitas ialah Reteplase (r-PA) dan Tenecteplase (TNK-t-PA), karena mempunyai waktu paruh lebih panjang daripada t-PA. Namun, ada 2 penelitian besar membandingkan t-PA dengan r-PA plus TNK-t-PA, namun ternyata tidak ada perbedaan dan risiko perdarahannya sama saja .(Kyuhyun Wang et al., 2003; Nawawi et al., 2006; Raymond J. Gibbons & Valentin Fuster, april 6, 2006)
Dengan trombolitik pada STEMI dan left bundle branch block (LBBB) baru, dapat menurunkan mortalitas dalam waktu pendek sebesar 18% 29, namun tidak menguntungkan bagi kasus APTS dan NSTEMI 3. Walaupun tissue plasminogen activator (t-PA) kombinasi dengan Aspirin dan dosis penuh UFH adalah superior dari Streptokinase, hanya 54% pasien mencapai aliran normal pada daerah infark selama 90 menit 30,31,32,33. Trombolitik terbaru yang diharapkan dapat memperbaiki patensi arteri koroner dan mortalitas ialah Reteplase (r-PA) dan Tenecteplase (TNK-t-PA), karena mempunyai waktu paruh lebih panjang daripada t-PA. Namun, ada 2 penelitian besar membandingkan t-PA dengan r-PA plus TNK-t-PA, namun ternyata tidak ada perbedaan dan risiko perdarahannya sama saja .(Kyuhyun Wang et al., 2003; Nawawi et al., 2006; Raymond J. Gibbons & Valentin Fuster, april 6, 2006)
7.
Obat-obat
Lain.
Penghambat Beta Andrenergik,
contohnya Bisoprolol
1x1,25 mg .Efeknya ialah menurunkan frekuensi debar
jantung sehingga menyebabkan waktu diastolik lebih lama; menurunkan
kontraktilitas miokard dan beban jantung; menghambat stimulasi katekolamin; serta
menurunkan pemakaian oksigen miokard. Obat ini baik untuk APTS / NSTEMI dan
dapat menurunkan luasnya infark, reinfark, serta mortalitas. Tetapi ingat
kontraindikasinya, seperti bradikardi, blok AV, asma bronkial, atau edema paru
akut .
Antagonis Kalsium Intercep Study tidak
melihat penurunan mortalitas dengan obat tersebut , namun dapat digunakan pada
APTS/NSTEMI jika ada kontraindikasi penghambat Beta adrenergik. Diltiazem
jangan diberikan pada disfungsi ventrikel kiri dan atau gagal jantung kongestif
(GJK).
Penghambat Enzim Konversi Angiotensin. Boleh
diberikan pada pasien dengan disfungsi ventrikel kiri (fraksi ejeksi 75 tahun),
sebab risiko kematian cukup tinggi dengan trombolitik
















0 komentar:
Post a Comment